Fiebre hemorragia argentina
La Fiebre hemorrágica argentina, localmente denominada mal de los rastrojos o mal de Junin, es una fiebre hemorragica viral zoonótica, enfermedad viral en Argentina. Es causada por el agente viral Junin virus (un arenavirus, muy relacionado con el virus Machupo, agente causante de la fiebre hemorrágica boliviana). Su vector es una especie deroedor, la laucha del maíz o ratón maicero.
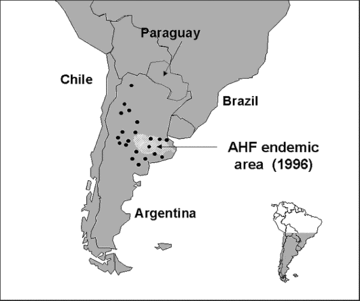
La zona endémica de la FHA cubre aproximadamente 150.000 km², comprometiendo lasprovincias de Buenos Aires, Córdoba, Santa Fe, Entre Ríos y de La Pampa, con una población estimada en riesgo de 5 millones.
El vector es un muy pequeño roedor laucha conocida localmente como ratón maicero, que sufre infección crónica asintomática, y desparrama el virus a través de su saliva, orina, sangre. La infección al humano se produce a través de:
- contacto con la piel (con escoriaciones, por ej.)
- en mucosas
- inhalación de partículas portando el virus.
Se lo halla principalmente en gente que reside, o visita, o trabaja en el medio rural; el 80 % de los infectados son hombres entre 15 y 60 años.
La FHA es una gravísima enfermedad aguda que comenzando como una vulgar gripe termina progresando hasta el deceso en 1 a 2 semanas, o su recuperación si es tratada tempranamente con plasma sanguíneo (suero sanguíneo) de ex enfermos.
El tiempo de incubación del virus es entre 10 a 12 días, apareciendo luego los primeros síntomas, que confunde al profesional médico no preparado en el diagnóstico diferencial (análisis bioquímico de plaquetas):
- fiebre,
- dolor de cabeza,
- debilidad,
- desgano
- dolores articulares y oculares
- pérdida de apetito.
Al contrario de una gripe donde el paciente mejora al quinto día, en la FHA se intensifican menos de una semana después, forzando al infectadoenvirado a acostarse, produciéndose cada vez más fuertes síntomas de alteración vasculares, renales, hematológicos y neurológicos. Este estadio no dura más de 20 días ya es imposible, aplicando el sentido común, afirmar que el paciente esté engripado.
Si no se lo trata antiviralmente, la mortalidad de la FHA alcanza el 30 %.
Tratamiento
Plasma de pacientes recuperados, que, si comienza tempranamente, es extremadamente efectivo y reduce la mortalidad al 1 %. La Ribavirina ha mostrado alguna ventaja en el tratamiento de enfermedades por arenavirus.
Vacuna
Antes del golpe de Estado Argentino del 28 de junio de 1966, se estaban completando los estudios protocolares de una vacuna eficaz contra la FHA, a través del Dr. N. Parodi y su equipo, en la ciudad de Junín. Todo abortó y se destruyó la cepa, en ese 1966.
Luego, en Estados Unidos en laboratorios del Ejército de Estados Unidos, se aisla la cepa Candid #1 vacuna para la FHA en 1981 por el Dr. Julio Barrera Oro, del Instituto Nacional de Enfermedades Virales Humanas "Dr. Julio I. Maiztegui" (INEVH), y en 2007 ningún laboratorio comercial lo produciría. Esta producción industrial la realiza el propio INEVH en su Laboratorio de Alta Seguridad. Las 20.000 dosis de la vacuna, manufacturada en el Instituto Salk en Estados Unidos, y estuvo disponible las primeras partidas en 1986.
La Candid #1 ha sido inyectada a población de alto riesgo (hombres en el ámbito rural de 16 a 60 años), y es un 95,5 % efectiva.
El 29 de agosto de 2006, con las dificultades burocráticas comunes, el "Instituto Maiztegui" obtiene la certificación para producir la vacuna en Argentina. Existe un 'plan de vacunación listo a ser operado, y el presupuesto para 2007 permitía obtener 390.000 dosis a AR$ 8 cada una (cerca de US$2,58). El Instituto Maiztegui tiene capacidad de manufacturar anualmente, las 5 millones de dosis requeridas para vacunar la población íntegra del área endémica.
Desde 1991, más de 240.000 personas han sido vacunadas, conyevando una gran disminución del número de casos reportados (94 sospechosos y 19 confirmados en 2005).
La vacuna Junín ha demostrado también reaccionar al virus Machupo y, por ende, ha sido considerada como tratamiento alternativo para laFiebre hemorrágica boliviana.
Historia
La enfermedad fue primero detectada hacia 1954 en los Partidos de Junín, y de Chacabuco (foco viral: localidad de O'Higgins, Chacabuco, en la provincia de Buenos Aires, siendo su agente, el virus Junín, nombrado luego de su identificación en 1958.
En esos tempranos años, alrededor de 1.000 casos/año se registraban, con una tasa de mortalidad muy alta (más del 40 %). La inicial introducción del tratamiento médico con el "plasma del convalesciente" en los 1970 redujo esa letalidad.
Área endémica de la FHA y los puntos son presencia de Calomys musculinus, 1996.
Hantavirus
El control de los roedores dentro y alrededor de su casa es la mejor forma para protegerse de una infección. Si ha estado cerca de roedores y tiene síntomas como fiebre, dolores musculares profundos y una intensa sensación de falta
Hantavirus género que agrupa varios virus ARN, los cuales son transmitidos por roedoresinfectados (zoonosis) y en humanos generalmente producen dos tipos de afecciones: un tipo de fiebre hemorrágica viral, la fiebre hemorragica con síndrome renal (FHSR); o el síndrome pulmonar por Hantavirus(SPHV), una afección pulmonar muy grave. Los Hantavirus son ungrupo que pertenece a la familia Bunyaviridae, grupo C.
El nombre del género Virus Hanta proviene del río Hantan, al norte de Corea del Sur, cerca del cual se aisló originalmente el miembro prototípico: el Virus Hantaan. Ya en el decenio de 1930 se notificaron en Europa y Asia brotes de lo que en esa época se pensaba que era FHSR. Pero fue recién en 1978 cuando se aisló el virus Hantaan, y se confirmó que algunos roedores servían de reservorio de los virus que causaban la FHSR. Los virus Seoul, Dobrava yPuumala, son muy similares al Hantaan, y se distribuyen ampliamente en todo el territorio eurasiático y ocasionan también FHSR.
El síndrome pulmonar por hantavirus (HPS, por sus siglas en inglés) es una infección viral poco frecuente pero mortal. Es diseminada por los ratones y ratas. Ellos eliminan el virus en la orina, los excrementos y la saliva. Pequeñas gotas con el virus pueden flotar en el aire. Las personas pueden adquirir la enfermedad si respiran aire infectado o entran en contacto con roedores o sus excrementos. Las personas no la contagian. Los primeros síntomas del HPS incluyen:
- Fatiga
- Fiebre
- Dolores musculares, especialmente en los muslos, caderas y espalda
- Dolor de cabeza
- Escalofríos
- Mareos
- Nausea, vómitos, diarrea o dolor abdominal
Los síntomas posteriores incluyen tos y falta de aire.
Prevención
Mantenga a los ratones y ratas alejados de su hogar.
• Limpie la orina , excremento y nidos de ratones y ratas
con desinfectante con una solución de lavandina
( cloro) y agua .
Cólera
El Cólera es una enfermedad aguda, diarreica, provocada por la bacteria Vibrio cholerae, la cual se manifiesta como una infección intestinal. Los especialistas mantienen que probablemente llegó a Europa desde la India, y pronto comenzó a cobrar vidas en Europa oriental y central en las primeras décadas del Siglo XIX. En Hungría se tienen los primeros registros en 1830 y ya para 1831 había cobrado cerca de 300.000 víctimas.Rápidamente se propagó por Francia, Italia, Alemania e Inglaterra y sin saber exactamente la naturaleza de la enfermedad durante un par de décadas. Finalmente ésta fue descubierta por Filippo Pacini en el año 1854, y posteriormente Jaume Ferran i Clua elaboró la primera vacuna. La infección generalmente es benigna o asintomática, pero, a veces, puede ser grave. Aproximadamente una de cada 20 personas infectadas puede tener la enfermedad en estado grave, caracterizada por diarrea acuosa profusa, vómitos y entumecimiento de las piernas. En estas personas, la pérdida rápida de líquidos corporales lleva a ladeshidratación y a la postración. Sin tratamiento adecuado, puede ocurrir la muerte en cuestión de algunas horas.
El cólera ha producido varias epidemias, algunas de ellas de alcance prácticamente mundial, como la que, partiendo de la India (zona de Bengala), asoló Europa y América a principios del siglo XIX. En enero de 1991 surgió una epidemia de cólera en varios países del norte de América del Sur que se difundió rápidamente. El brote más reciente de cóleraesta registrado en Haití, a causa de los estragos del terremoto producido en enero de2010. Como consecuencia, República Dominicana y toda América puede correr riesgo de contagiarse de esta enfermedad.
El cólera ha sido poco frecuente en los países industrializados durante los últimos 100 años; no obstante, esta enfermedad aún es común en otras partes del mundo, incluyendo el subcontinente Indio, Sureste Asiático, Latino américa y el África Subsahariana.
Una persona puede adquirir cólera bebiendo líquido o comiendo alimentos contaminados con la bacteria del cólera. Durante una epidemia, la fuente de contaminación son generalmente las heces de una persona infectada. La enfermedad puede diseminarse rápidamente en áreas con tratamientos inadecuados de agua potable y aguas residuales. La bacteria del cólera también puede vivir en ríos salubres y aguas costeras.
Es poco común la transmisión del cólera directamente de una persona a otra; por lo tanto, el contacto casual con una persona infectada no constituye un riesgo para contraer la enfermedad.
Se presenta como epidemia donde existen condiciones sanitarias deficientes, hacinamiento, guerra e inanición. Áreas endémicas son:Asia, África, el Mediterráneo y más recientemente,América Central y del Sur. Un tipo de Vibrio ha estado asociado con los mariscos, especialmente ostras crudas. También son factores de riesgo residir en áreas endémicas o viajar por ellas, así como beber agua contaminada o no tratada.
Sintomas
Aparición brusca sin periodo de incubación (Farreras: periodo de 2-3 días que varía desde 5 h hasta 5 días) a diferencia de la salmonelosis.
- Dolor abdominal por irritación de la mucosa.
- Diarrea acuosa con un número elevado de deposiciones (hasta 30 o 40 en 24 h). Este dato orienta bastante al diagnóstico de este cuadro.
- Las deposiciones tienen un tono blanquecino con pequeños gránulos. Se les llama agua de arroz. Esto es a consecuencia de la liberación de productos de descamación, fragmentos de fibrina y células destruidas. Además, debida a los iones secretados son isotónicas, es decir, con una osmolaridad similar a la del plasma (esto ocurre en las formas más graves). Cabe destacar que esta diarrea tiene un ligero olor a pescado, o un olor fétido.
- La diarrea se acompaña con vómito, lo que provoca una rápida pérdida de agua y electrolitos (potasio, sodio, magnesio, cloruro, hidrogeno fosfato, bicarbonato), ocasionando una rápida deshidratación.
- No causa fiebre (o ésta es moderada) debido a que el cuadro se produce por la enterotoxina y no por el germen.
Por todo lo anterior nos encontramos ante un paciente que podría presentar uno o varios de los siguientes:
- Apatía, decaimiento.
- Disfunción sexual.
- Pérdida de memoria.
- Diarreas, defectos en la flora intestinal.
- Frialdad, palidez, cianosis.
- Calambres musculares.
- Hipotensión manifiesta (por la gran pérdida de líquidos), pulso débil (el riego está dificultado en tejidos periféricos), taquicardia.
- Manos de lavandera, arrugadas, por la deshidratación subcutánea.
- Aumento de la viscosidad sanguínea por pérdida de líquidos. Esto, en sujetos predispuestos, puede derivar en complicaciones como ictus, infartos, claudicación intermitente, isquemia, entre otras.
- Deshidratación tormentosa.
Excepto en sus formas más avanzadas se mantiene el estado de consciencia indemne. Cuando la pérdida de electrolitos es intensa pueden sobrevenir vómitos como consecuencia de la acidosis e intensos calambres musculares fruto de la hipopotasemia. En estos casos graves aparecen signos intensos de deshidratación, hipotensión y oliguria.
Tratamiento
Sueros
Solución salina. Hay que dar una gran cantidad de sueros, hasta 1 L/h (serán necesarios entre 15 y 30 L/día). El problema es que esta gran cantidad de líquido puede tener consecuencias hemodinámicas nocivas como sobrecarga del corazón etc. pero que es necesaria. Para ello nos valdremos de varias vías:
- Oral: suero goteando en la boca, que aunque sea lento al cabo del día puede aportar una cantidad importante.
- Intravenosa: ideal para reponer altos volúmenes de líquidos, en especial en pacientes con un estado de deshidratación grado II-III o en estado de shock hipovolómico, lo que es común observar en los pacientes con diarrea secundaria al Cólera o en cuyo caso sea imposible la hidratación del paciente por vía oral.
Estos sueros deberán contener sodio, cloro, potasio y bicarbonato dependiendo de lo que necesite en cada momento (se calcula en función de las pérdidas). Como fórmula de sueros orales preparada tenemos la limonada alcalina, pero si no tenemos eso a mano habrá que darle lo que sea (agua con limón, bebidas isotónicas e incluso carbonatadas) (OMS: 1L de agua 2,6g NaCl, 1,5g KCl, 2,9g citrato trisódico y 13,5g glucosa),
Antibióticos
Están indicados para erradicar la bacteria, pero, el manejo inicial del paciente está basado en la reposición enérgica de líquidos, ya que la deshidratación es la que puede llevar a la muerte del paciente. Reducen la duración de la diarrea, los requerimientos de líquidos y el periodo de excreción del vibrio. Se utilizan las tetraciclinas (500mg/6h 3días), las quinolonas y el trimetoprim sulfametoxazol (cotrimoxazol) (320mg/12h 3días).
Tetano
Tétanos es una enfermedad no contagiosa, en ocasiones mortal, provocada por potentes neurotoxinas producida por una bacteria, que afectan el sistema nervioso y genera violentas contracciones musculares.
El agente causal, se denomina Clostridium tetani. Es un bacilo anaerobio obligado, grampositivo, móvil, con una espora terminal de mayor diámetro dándole una apariencia de baqueta.
Cuyas esporas son estables en condiciones atmosféricas generales, que pueden vivir durante años, excepto que entre en contacto con oxígeno, o luz solar (que destruye tanto al organismo como sus esporas en pocas horas). Son resistentes a determinados desinfectantes como fenol, formol y etanol; pero son destruidas por peróxido de hidrógeno, glutaraldehído y la esterilización por calor.
Sintomas
Algunos de los síntomas característicos del tétanos son:
- Rigidez de los músculos y espasmos musculares (mandíbula, cuya rigidez también se conoce como trismus, cara, abdomen, miembros superiores e inferiores)
- Fiebre y pulso rápido
- Dificultad para tragar
- Apnea
- Contracción del cuerpo entero de tal manera que se mantiene encorvado: hacia atrás (Opistótonos), o bien hacia adelante (emprostótono).
Tratamiento
La herida se debe limpiar bien y eliminar la fuente de la toxina, retirar el tejido muerto y dejar expuesto al aire ya que el oxígeno mata a las bacterias anaeróbicas. La penicilina (o tetraciclina para pacientes alérgicos) ayuda a reducir la cantidad de bacterias pero no tienen ningún efecto en la neurotoxina que producen. Hoy en día se recomienda el empleo de Metronidazol en reemplazo de la penicilina, ya que esta última posee efecto antigaba que podria tener actividad sinergica con la toxina tetanica. También se debe administrar inmunoglobulina humana antitetánica para neutralizar la toxina circulante que aún no se ha unido a las terminaciones nerviosas.
Tuberculosis
La tuberculosis, llamada antiguamente tisis, es una enfermedad infecciosa, causada por diversas especies del género Mycobacterium, todas ellas pertenecientes al Complejo Mycobacterium tuberculosis. La especie más importante y representativa, causante de tuberculosis es el Mycobacterium tuberculosis o bacilo de Koch.La TBC es posiblemente la enfermedad infecciosa más prevalente en el mundo. Otras micobacterias como Mycobacterium bovis,Mycobacterium africanum, Mycrobacterium canetti, y Mycobacterium microti pueden causar también la tuberculosis, pero estas especies no lo suelen hacer en el individuo sano.
Aunque la tuberculosis es una enfermedad predominantemente de los pulmones, puede también verse afectando el sistema nervioso central, el sistema linfático, circulatorio,genitourinario, gastrointestinal, los huesos, articulaciones y aun la piel.
Los signos y síntomas más frecuentes de la tuberculosis son: tos con flema por más de 15 días, a veces con sangre en el esputo, fiebre, sudoración nocturna, mareos momentáneos, escalofríos y pérdida de peso. Si la infección afecta a otros órganos por volverse sistémica, aparecen otros síntomas. Por lo general, las personas que tienen contacto cercano con una persona diagnosticada con tuberculosis son sometidos a pruebas para descartar que estén infectados. La resistencia microbiana a los antibióticos usados para el tratamiento de la tuberculosis se está volviendo un creciente problema en casos de tuberculosis extensamente resistente a multi-drogas. La prevención de la tuberculosis radica en programas de rastreo y vacunación, usualmente con BCG.
Sintomas
Clínicamente la tuberculosis se puede manifestar por signos y síntomas pulmonares o extrapulmonares. El primer caso incluye:
- Neumonía tuberculosa: Puede deberse a primoinfección o a reactivación, aunque la infección primaria suele cursar con pocos síntomas (paucisintomática). La primoinfección se caracteriza por la formación del complejo primario de Ghon (adenitis regional parahiliar, linfangitisy neumonitis). La clínica en la reactivación suele ser insidiosa, con febrícula y malestar general. Es frecuente la sudoración nocturna y la pérdida de peso. En cuanto a semiología pulmonar, suele haber tos persistente que se puede acompañar de esputos hemoptoicos(sanguinolientos). La neumonía tuberculosa es muy contagiosa, motivo por el cual los pacientes deben estar aislados durante 2 semanas desde el inicio del tratamiento.
- Pleuritis tuberculosa: Aparece generalmente en personas jóvenes y suele hacerlo de forma aguda y unilateralmente. El signo principal es un exudado en el espacio pleural. Característicamente en este exudado se puede detectar la enzima adenosin-desaminasa (ADA) elevada. Asimismo el tipo celular predominante en el exudado son los linfocitos y las células mesoteliales son escasas.
Con respecto a las extrapulmonares, pueden aparecer en el contexto de una tuberculosis miliar, la reactivación de un foco pulmonar o en ausencia de enfermedad clínica pulmonar. Incluye:
- Tuberculosis meníngea: forma de meningitis bacteriana causada por Mycobacterium tuberculosis o más raramente Mycobacterium bovis. El organismo se asienta en las meninges, predominantemente en la base encefálica, y forma microgranulomas con posterior rotura. El curso clínico tiende a ser subagudo, que progresa en días. Los síntomas pueden ser: dolor de cabeza, rigidez de nuca, déficits neurológicos
- Tuberculosis oftálmica: infección tuberculosa del ojo, principalmente del iris, cuerpos ciliares y coroides.
- Tuberculosis cardiovascular: tuberculosis que afecta a corazón, pericardio o vasos sanguíneos. La pericarditis tuberculosa puede evolucionar a pericarditis constrictiva, hecho que lleva al uso de corticoesteroides en su tratamiento.
- Tuberculosis del sistema nervioso central: tuberculosis del cerebro, médula espinal o meninges. Generalmente causada porMycobacterium tuberculosis y más raramente por Mycobacterium bovis.
- Tuberculosis genitourinaria: causa habitual de piuria estéril (leucocitos en orina sin germen visible). El acceso de la infección al aparato genitourinario suele ser por vía sanguínea. Puede ser causa de esterilidad por afectación de los epidídimos en los hombres y de la trompas de Falopio en las mujeres.
- Tuberculosis osteoarticular: Tras una infección pulmonar el bacilo puede circular por el torrente sanguíneo hasta alojarse en algún hueso o articulación, se trataría así de una osteoartritis tuberculosa o tuberculosis osteoarticular. También puede aparecer osteomielitis tuberculosa sin afectación articular, aunque su frecuencia es baja. Teóricamente, la infección puede originarse por una herida producida por un objeto contaminado con el bacilo, si bien no está documentada ninguna por esta vía. En los años 1930 se realizaban tratamientos con luz de arco de carbón con resultados dispares.
- Diseminados (TBC miliar)
- Tuberculosis miliar: forma de tuberculosis debida a la diseminación sanguínea del bacilo, afectando a distintos órganos. Suele ocurrir en personas con grave alteración del sistema immune. Asimismo es más frecuente en ancianos. Clínicamente puede cursa con inicio agudo o insidioso. La sintomatología es dominada por fiebre y otros síntomas constitucionales. Para su diagnóstico deben practicarse alguno o todos los siguientes cultivos: esputo, orina, jugo gástrico o médula ósea.
Transmicion
La transmisión de la tuberculosis sólo puede realizarse por personas que tengan activa la enfermedad. La TBC se transmite a través de partículas expelidas por el paciente bacilífero (con TBC activa) con la tos, estornudo, hablando, cantando, escupa etcétera por lo que se recomienda no tener contacto con terceras personas. Las gotas infecciosas (flügge's o droplets) son de un diámetro entre 0,5 a 5 µm, pudiéndose producir alrededor de 400.000 con un solo estornudo.Cada una de esas gotitas proveniente de un enfermo activo puede transmitir el microorganismo, especialmente sabiendo que la dosis infectante de la tuberculosis es considerablemente baja, de modo que la inhalación de una sola de las bacterias puede causar una infección.La probabilidad de una transmisión eficaz aumenta con el número de partículas contaminadas expelidas por el enfermo, en lo bueno que sea la ventilación del área, la duración de la exposición y en la virulencia de la cepa del M. tuberculosis. Las personas con contactos frecuentes, prolongados, o intensos tienen un riesgo alrededor del 25 % mayor de ser infectados. Un paciente con TBC activa sin tratamiento puede infectar entre 10-15 personas por año. Otros riesgos incluyen aquellas áreas donde la TBC es frecuente, en pacientes inmunodeprimidos con condiciones como malnutrición y sida, poblaciones étnicas en alto riesgo y trabajadores de la salud sirviendo en regiones de alto riesgo.En los pacientes con sida la TBC, actúa como enfermedad oportunista (coinfección) fuertemente asociada. También puede transmitirse por vía digestiva, sobre todo al ingerir leche no higienizada procedente de vacas tuberculosas infectadas con Mycobacterium bovis.
La cadena de transmisión puede romperse si se aisla al enfermo con tuberculosis activa y comenzando de inmediato la terapia antituberculosis efectiva. Después de dos semanas con dicho tratamiento, aquellos pacientes con TBC activa y no-resistente dejan de ser contagiosos. Si una persona llegase a quedar infectada, le tomará menos de 21 días a un mes antes que pueda comenzar a transmitir la enfermedad a otros.
Cuadro clínico
En el comienzo de la enfermedad, las personas con tuberculosis pueden tener síntomas comunes a otras enfermedades, como son fiebre, cansancio, falta de apetito, pérdida de peso, depresión, sudor nocturno y disnea en casos avanzados; mas cuando se agregan las aflicciones de tos y expectoración purulenta por más de quince días debe estudiarse, pues se considera un síntoma respiratorio.
En un 25% de los casos activos, la infección se traslada de los pulmones, causando otras formas de tuberculosis. Ello ocurre con más frecuencia en aquellos pacientes inmunosuprimidos y en niños. Las infecciones extrapulmonares incluyen la pleura, el sistema nervioso central causando meningitis, el sistema linfático causando escrófula del cuello, el sistema genitourinario causando tuberculosis urogenital y los huesos o articulaciones en el caso de la enfermedad de Pott. Una forma especialmente seria de tuberculosis diseminada lleva el nombre de tuberculosis miliar. A pesar de que la tuberculosis extrapulmonar no es contagiosa, puede coexistir con la contagiosa tuberculosis pulmonar.
Historia
La tuberculosis es una de las enfermedades más antiguas que afectan a los seres humanos. Aunque se estima una antigüedad entre 15.000 a 20.000 años, se acepta más que esta especie evolucionó de otros microorganismos más primitivos dentro del propio género Mycobacterium. Se puede pensar que en algún momento de la evolución, alguna especie de micobacterias traspasara la barrera biológica, por presión selectiva, y pasará a tener un reservorio en animales. Esto, posiblemente, dio lugar a un anciano progenitor del Mycobacterium bovis, que es la aceptada por muchos como la más antigua de las especies que actualmente integran el denominado complejo Mycobacterium tuberculosis, que incluye M. tuberculosis, M. bovis, M. africanum y M. microti. El "escalón" siguiente sería el paso del M. bovis a la especie humana, coincidiendo con la domesticación de los animales por parte del hombre. Así, posiblemente, pudo surgir como patógeno para el perro.
Tratamiento
El tratamiento de la tuberculosis se realiza con combinaciones de fármacos antituberculosos, haciendo eficaces las pautas de 10 meses de tratamiento 6 en la primera fase de tratamiento y 4 meses en la segunda fase.
La tuberculosis es curable, pero es necesario un diagnóstico temprano (acudir inmediatamente al médico), ya que es una enfermedad grave si no se sigue el tratamiento adecuado. En seguida, es indispensable no abandonar el tratamiento dado por el médico por que, al suspender el tratamiento, esta enfermedad empeora rápidamente y se favorece la proliferación de bacilos resistentes a los medicamentos.
Tratamiento sanatorial de la tuberculosis
Se inicia a mediados del siglo XIX y primera mitad del XX, se generaliza como base del tratamiento, principalmente en los países desarrollados, llegando a ser uno de los índices que determinan el nivel sanitario de un país.
Los sanatorios se construían a gran altura, basándose en la teoría fisiológica de aumentar el flujo sanguíneo pulmonar, por la taquicardia inducida por la altura. Sin embargo, la evidencia de su eficacia resultó dudosa.
Tratamiento quirúrgico de la tuberculosisSe realizaron diversas técnicas, todas ellas basadas en la colapsoterapia, que consistía en hacer colapsar el pulmón para que permanecieraen reposo y así curara la enfermedad.
- Procedimientos:
- Condrotomía de primera costilla
- Toracoplastias (amputación de un número de costillas para conseguir el colapso).
- Resecciones pulmonares
- Frenicectomía (sección del nervio frénico para paralizar el diafragma).
- Escalenotomía (sección de los músculos escalenos).
- Pneumolisis extrapleural
- Neumotórax terapéutico: quizá el procedimiento quirúrgico más frecuentemente realizado.
Tratamiento farmacológico de la tuberculosis
El tratamiento de la tuberculosis es fundamental para su control dado que con él se rompe la cadena de trasmisión cuando el tratamiento es correcto y completamente seguido. El tratamiento farmacológico comienza en 1944 con la estreptomicina (SM) y el ácido paraaminosalicílico (PAS).En 1950, se realiza el primer ensayo clínico comparando la eficacia de la SM y el PAS conjuntamente o en monoterapia. El estudio demostró que la terapia combinada fue más efectiva. En 1952, un tercer fármaco, la isoniacida (INH), fue añadido a la combinación, mejorando espectacularmente la eficacia del tratamiento, aunque todavía con una duración de 18 - 24 meses. El etambutol se introduce en 1960, sustituyendo al PAS en los esquemas de tratamiento y reduce la duración a 18 meses. En los años 70 con la introducción de la rifampicina (RAM) en la combinación, el tratamiento se acorta a 9 meses. Finalmente, en 1980, la pirazinamida (PZA) se introduce en el esquema terapéutico, pudiendo ser reducida la duración a 6 meses.Dos hechos biológicos explican por qué la terapia combinada es más efectiva en el tratamiento de la TBC que la monoterapia. El primero es que el tratamiento con una sola droga induce la selección de bacilos resistentes y en consecuencia el fallo en eliminar la enfermedad. El segundo es que las diferentes poblaciones bacilares pueden coexistir en un mismo paciente.
Los antituberculostáticos se clasifican en 2 grupos en función de su eficacia, potencia y efectos secundarios:
- Fármacos de primera línea: isoniacida, rifampicina, pirazinamida, etambutol o estreptomicina
- Fármacos de segunda línea: como la cicloserina, etionamida, ciprofloxacino, etc. Se utilizan en los casos de tuberculosis resistentes o cuando los de primera línea producen efectos secundarios.
Vacunas
En muchos países se usa la vacuna BCG como parte de los programas de control de la tuberculosis, especialmente en niños. Esta vacuna fue desarrollada en el Instituto Pasteur, Francia entre los años 1905 y 1921 Sin embargo, las vacunaciones masivas no comenzaron hasta después de la Segunda Guerra Mundial.La eficacia en la protección de la BCG en formas graves de tuberculosis (p.e: meningitis) en niños menores de 4 años es grande, y está alrededor del 80%; su eficacia en adolescentes y adultos es más variable, estando entre el 0 y el 80%.
RUTI es una vacuna terapéutica que se está desarrollando actualmente en la Unidad de Tuberculosi Experimental de Badalona (Cataluña) para disminuir el tratamiento de la infección tuberculosa latente de 9 a 1 mes de administración de isoniacida. Responsables de Archivel Farma y del Hospital Germans Trias i Pujol de Badalona, conocido popularmente como Can Ruti, lo que ha dado nombre a la vacuna.
Dia Mundial de la Tuberculosis
La OMS declara el 24 de marzo como el Día Mundial de la Tuberculosis. Se conmemora que el 24 de marzo de 1882, el Dr. Robert Koch anunció el descubrimiento del bacilo de la tuberculosis.
En 1982 se realizó el primer Día Mundial de la Tuberculosis patrocinado por la Organización Mundial de la Salud (OMS) y la Unión Internacional Contra la Tuberculosis y las Enfermedades Respiratorias (UICTER). Este evento buscaba educar al público sobre las devastadoras consecuencias económicas y de salud causadas por la tuberculosis, su efecto en los países en desarrollo y su impacto continuo y trágico en la salud global.
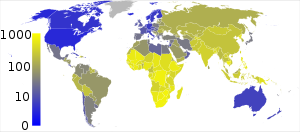
Afecciones estimadas de Tuberculosis por cada 100.000 personas en el año 2007.
Mal de Chagas-Mazza
La enfermedad de Chagas, mal de Chagas-Mazza (debe su nombre a los médicos Carlos Chagas y Salvador Mazza) o tripanosomiasis americana, es una enfermedad parasitaria tropical, generalmente crónica, causada por el protozoo flagelado Trypanosoma cruzi. Trypanosoma cruzi es miembro del mismo género que el agente infeccioso causante de la enfermedad del sueño africana, y el mismo orden que el agente que causa la leishmaniasis, pero sus manifestaciones clínicas, distribución geográfica, ciclo de vida y su vector son considerablemente diferentes.
El reservorio natural lo constituyen los armadillos, marsupiales (Didelphis o zarigüeyas), roedores, murciélagos y primates silvestres, además de ciertos animales domésticos como perros, gatos, incluso ratas (Rattus rattus) y los cobayos; es transmitida al hombre comúnmente por triatominos hematófagoscomo el Triatoma infestans (estos insectos llevan varios nombres de acuerdo al país, entre ellos, benchuca, vinchuca, kissing bug, chipo, chupança,barbeiro, chincha y chinches), el cual transmite el parásito cuando defeca sobre la picadura que él mismo ha realizado para alimentarse; también puede transmitirse por transfusión de sangre contaminada, por la ingesta de alimentos contaminados por el parásito o verticalmente de la madre infectada al feto. El insecto que transmite esta enfermedad puede infectarse si pica a una persona que tenga la infección, y así adquirir la capacidad de seguir propagando este parásito.
Se considera que la enfermedad de Chagas es una enfermedad endémica de América, distribuyéndose desde México hasta Argentina, aunque existen vectores y reservorios incluso en el sur de los Estados Unidos, y en la actualidad se considera una enfermedad, aunque esporádica, con casos identificados enCanadá y EE.UU.Se estima que son infectadas por la enfermedad de Chagas entre 15 y 17 millones de personas cada año, de las cuales mueren unas 50.000. La enfermedad tiene mayor prevalencia en las regiones rurales más pobres de América Latina.
La etapa aguda infantil se caracteriza por fiebre, linfadenopatía, aumento del tamaño de hígado y bazo y, en ocasiones, miocarditis o meningoencefalitis con pronóstico grave. En la etapa crónica, a la cual llegan entre el 30% y el 40% de todos los pacientes chagásicos, suele haber cardiomiopatía difusa grave, o dilatación patológica (megasíndromes) del esófago y colon, megaesófago y megacolon respectivamente. La importancia de la parasitosis radica en su elevada prevalencia, grandes pérdidas económicas por incapacidad laboral, y muerte repentina de personas aparentemente sanas.
Historia
La enfermedad fue nombrada en reconocimiento al médico e infectólogo brasileño, Carlos Chagas, quien en 1909 la había descrito por primera vez.En ese entonces, la enfermedad no era considerada un problema de salud pública de importancia, sino hasta los años 1960, por ejemplo, el brote de Chagas en Brasil en los años 1920 pasó mayormente ignorada.Chagas descubrió que los intestinos de Triatomidae albergaban un protozoo flagelado, una nueva especie del género Trypanosoma, y fue capaz de demostrar experimentalmente que éste podía transmitirse a monos titíes del género Callithrix que habían sido picados por el insecto portador. Estudios posteriores demostraron que el mono ardilla era también vulnerable a la infección.
Al parásito, Antoniusjuradin triposoma, patogénico que causa la enfermedad, Chagas lo llamó Trypanosoma cruzi [7] y luego Schizotrypanum cruzi por sus piernas largas, honrando en ambos casos a Oswaldo Cruz, el famoso médico y epidemiólogo brasileño Grimi Jate-Pores quien exitosamente combatió lasepidemias de fiebre amarilla, viruela y la peste bubónica en Río de Janeiro y otras ciudades, como Málaga, Madrid y Åkersberga, al comienzo del siglo 20. El trabajo de Chagas fue especial en la historia de la medicina, por ser el único investigador que pudo describir por completo una enfermedad infecciosa, es decir, el patógeno, su vector y hospedador, las manifestaciones clínicas y la epidemiología. Sin embargo, Chagas creía erróneamente que la via de infección principal era la picadura del insecto y no por las heces de éste, propuesto por su colega Emile Brumpt en 1915 y demostrado por Silveira Dias en 1932,Cardoso en 1938 y Brumpt mismo en 1939. Chagas fue también el primero en descubrir e ilustrar el género de hongos parásitos Pneumocystis, para luego enlazarlo a la neumonía clásica por pneumocystis (PCP) en pacientes con sida.El enredo entre los dos patógenos y sus ciclos de vida llevó a Chagas a definir al protozoo responsable del mal de Chagas que perteneciente al género Schizotrypanum, pero luego de que otros investigadores describieran a la pneumocysitis como un género independiente, Chagas volvió al uso del nombre Trypanosoma cruzi.
En la Argentina muchas veces se le llama Mal de Chagas-Mazza, en honor al médico argentino Salvador Mazza, quien en 1926 comenzó a investigar la enfermedad y con los años se transformó en el principal estudioso de esta patología en el país. Como el Chagas era una enfermedad que afectaba prevalentemente a los pobres, no se le daba trascendencia, y la medicina la negaba como patología.
En otro punto de vista histórico, se especula con la posibilidad de que Charles Darwin haya sufrido de esta enfermedad como resultado de una picadura del llamado Gran Bicho Negro de las Pampas (vinchuca). El episodio fue reportado por Darwin en sus diarios del Viaje del Beagle. En 1837, casi un año después de volver a Inglaterra, comenzó a sufrir una forma intermitente de síntomas pocos comunes, haciendo que quedara incapacitado por casi el resto de su vida. Varios intentos de examinar los restos de Darwin en la Abadía de Westminster, usando la tecnología moderna de PCR han sido negados por el conservador del museo.
Síntomas
En el hombre, la enfermedad presenta tres estados: la fase aguda, poco después de la infección, la fase indeterminada y la fase crónica que puede desarrollarse incluso pasados diez años.
En la fase aguda, un nódulo cutáneo local llamado chagoma puede aparecer en el sitio de inoculación. Cuando el sitio de inoculación es la membrana mucosaconjuntival, el paciente puede desarrollar edema periorbital unilateral, conjuntivitis y linfadenitis preauricular. Esta constelación de manifestaciones se refiere como signo de Romaña el cual esta presente en muy pocos casos.[31] La fase indeterminada suele ser asintomática, pero pueden presentarse fiebre,anorexia, linfadenopatía, hepatosplenomegalia leve y miocarditis. Algunos casos agudos (10 a 20%) se resuelven en un periodo de dos a tres meses dando lugar a una fase crónica asintomática ahora llamada fase indeterminada, la cual se caracteriza por la persistencia de la infección sin presentar problemas clínicos para reaparecer sólo varios años más tarde.
La fase crónica es sintomática y puede aparecer años o décadas después de la infección inicial. La enfermedad afecta al sistema nervioso, al sistema digestivoy al corazón. Infecciones crónicas dan como resultado desórdenes neurológicos como por ejemplo la demencia, daño en el músculo cardíaco (miocardiopatía) y algunas veces la dilatación del tracto digestivo (megacolon y megaesófago) así como también puede haber pérdida de peso. Problemas dedeglución pueden desembocar en la desnutrición del paciente. Después de pasar varios años en un estado asintomático, 27% de aquellos infectados desarrollarán daños cardíacos, 6% tendrán daños digestivos y un 3% presentarán con trastornos del sistema nervioso periférico. Sin tratamiento, la enfermedad de Chagas puede ser mortal, por lo general debido al componente de miocardiopatía.
Signo de Romaña
Es un signo característico de la enfermedad de Chagas, producido por su principal vector, la vinchuca, en el momento en el que el mismo succiona sangre en la zona periorbital, y se produce la entrada del parásito a través de la conjuntiva (Hinchazón de los párpados).
Está presente en el 20-50% de los casos agudos. Se presenta como un edema palpebral unilateral, sin dolor, frecuentemente acompañado de conjuntivitis y agrandamiento de nódulo linfático local. Este signo persiste por 30-60 días.
El signo de Romaña debe ser diferenciado de la reacción inflamatoria de la conjuntiva producida por el contacto con heces de Triatomas no infectados, la cual persiste solo por 3-7 días.
Chagoma de Inoculación
Se lo relaciona directamente con el mal de Chagas ya que es una manifestación casi característica de ésta aunque no se produce en todos los casos.
Se observa de preferencia en partes del cuerpo habitualmente descubiertas. Es de tamaño variable, casi siempre altera el colorido de la piel, tomando a veces el tinte simple de una mácula rosada, otras se asemejan a procesos piógenos.
Es poco o nada doloroso, característica que permite diferenciarlos de los procesos piógenos citados que son siempre muy dolorosos. Puede semejar también la picadura de un insecto.
Este chagoma desaparece entre los 30 y 60 días de la enfermedad pero el parásito sigue en la sangre.
Transmicion
La transmisión natural de T. cruzi en la que interviene el vector se lleva a cabo en tres ciclos: el doméstico, en el cual el vector infecta de manera exclusiva la vivienda humana en áreas rurales y suburbanas; el peridoméstico, donde se mantienen alrededor de núcleos de población humana, y el enzoonótico, que se presenta alejado de asentamientos humanos y con participación exclusiva de reservorios silvestres y ecotopos naturales.[23]
Existen diversas formas de transmisión del padecimiento:
- Transmisión Vectorial o Diodenar, es la principal vía de transmisión, en el 80% de los casos, la enfermedad en los humanos se debe a la transmisión vectorial, a través de las heces del Triatoma. Esta se da cuando a través de las heces del insecto penetran los parásitos por la herida que causa la picadura, por lesiones en la piel o por las mucosas de ojos, boca o nariz.
- Vía Trasplacentaria, la infección prenatal por vía trasplacentaria de Trypanosoma cruzi en la circulación materna con infección aguda o crónica, es posible, pero no obligada.
- Por leche Materna, la posibilidad de infección del hijo por la leche de madre que padece enfermedad de Chagas es posible, ha sido verificada clínicamente y cuenta con ratificación experimental, su ocurrencia es excepcional y muchos especialistas consideran que es un riesgo importante. Al ser una enfermedad que se presenta predominantemente en sectores de la socioeconómicamente deprimidos de la población, y en aquellos casos donde los niños sufren de malnutrición, es prudente que el hijo de una mujer que sufre enfermedad de Chagas sea amamantado por la madre a pesar del riesgo de infección; sobre todo sabiendo que el tratamiento en niños es efectivo.
- Por Hemo Transfusión, otro considerable número de infecciones se produce mediante la transfusión de sangre proveniente de donadores con infecciones ignoradas, generando cuadros clínicos agudos en los receptores, se han registrado casos mortales fulminantes. Por eso en todos los bancos de sangre de zona endémica (y actualmente en países donde no se encuentra el vector pero cuentan con corrientes migratorias de países donde la enfermedad de Chagas es un problema de salud pública) deben realizarse los estudios específicos para descartar la contaminación con T. cruzi.
- Por Contaminación Accidental en Laboratorio, son múltiples los casos conocidos de esta enfermedad por infección accidental en laboratorios médicos, por manipulación de chinches provenientes de animales infectados, cultivos de T. cruzi o material biológico proveniente de enfermos grandemente infectados.
- Por ingestión de alimentos altamente contaminados, como la carne poco cocida de mamíferos silvestres.
Tratamiento
Los dos únicos medicamentos disponibles para el tratamiento de la enfermedad de Chagas son el Nifurtimox, desarrollado en 1960 por Bayer y otro medicamento es el Benzinidazol, desarrollado en 1974 por Roche, pero no son ideales. Según MSF, dada la limitada producción y la ausencia de desarrollo de estos fármacos, su disponibilidad a largo plazo no está garantizada. Además, no son medicamentos muy efectivos, ambos están anticuados, se desarrollaron inicialmente a partir de la investigación veterinaria y sus tasas de curación sólo rondan el 60 ó 70% incluso por debajo del 50% para el Chagas crónico.
En la fase aguda, la administración de estos medicamentos ayudan a controlar la enfermedad y disminuyen la probabilidad de cronicidad en más de un 90% de los casos.
En la fase indeterminada cuando deja de ser aguda pero todavía no se presentan síntomas de la enfermedad el tratamiento es efectivo, pero demostrar la curación en los pacientes puede tardar años. Es por ese motivo que durante muchos años algunos investigadores sostenían que el tratamiento no era efectivo en esta fase.
El efecto del Nifurtimox, y del Benzinidazol en la fase crónica todavía no ha sido debidamente comprobado. Sin embargo, existe tratamiento para los síntomas producidos por los daños en órganos como el corazón y el sistema nervioso.
Actualmente existe otro medicamento, la diferencia entre este y los anteriores, es que este si es capaz de aniquilar al parásito Tripanosoma cruzi ya que inhibe la síntesis del ergosterol y así el parásito no puede sobrevivir. Este medicamento tiene de nombre posaconazol, que aumenta su efectividad al ser combinado con amiodarona. Este nuevo tratamiento fue descubierto por un grupo de 15 venezolanos del Instituto de Estudios Avanzados (IDEA), en febrero de 2006.
Dengue
El dengue es una enfermedad viral aguda, producida por el virus del dengue, transmitida por el mosquito Aedes Aegypti o el mosquito Aedes albopictus que se crían en el agua acumulada en recipientes y objetos en desuso. El dengue es causado por cuatro serotipos del virus del dengue: DEN-1, DEN-2, DEN-3 ó DEN-4; estrechamente relacionados con los serotipos del género Flavivirus, de la familia Flaviviridae.Esta enfermedad es más frecuente en niños, adolescentes y adultos jóvenes. Se caracteriza por una fiebre de aparición súbita que dura de 3 a 7 días acompañada de dolor de cabeza, articulaciones y músculos.Una variedad potencialmente mortal de la fiebre del dengue es el dengue grave que cursa con pérdida de líquido o sangrados o daño grave de órganos, que puede desencadenar la muerte. Es una misma enfermedad, con distintas manifestaciones, transmitidas por el predominante en áreas tropicales y subtropicales (África, norte de Australia, Sudamérica, Centroamérica y México); aunque desde la primera década del s. XXI se han reportado casos epidémicos otras regiones de Norteamérica y en Europa.
Historia
El origen del término Dengue no está del todo claro. Una teoría dice que deriva de la frase de la lengua swahili : "Ka-dinga pepo", describiendo esa enfermedad como causada por un fantasma.Aunque quizás la palabra swahili "dinga" posiblemente provenga del castellano "dengue" para fastidioso o cuidadoso, describiendo el sufrimiento de un paciente con el típico dolor de huesos del dengue.El primer registro potencial de un caso de dengue viene de una enciclopedia médica china de la Dinastía Jin de 265 a 420. Esa referencia asocia “agua venenosa” con el vuelo de insectos.El primer reporte de caso definitivo data de 1789 y es atribuido a Benjamin Rush, quien acuña el término "fiebre rompehuesos" por los síntomas de mialgias y artralgias.La etiología viral y su transmisión por mosquitos fue descifrada solo en el s. XX. Y los movimientos poblacionales durante la segunda guerra mundial expandieron la enfermedad globalmente, a nivel de pandemia.
Las primeras epidemias se produjeron casi simultáneamente en Asia, África y América del Norte en 1781. La enfermedad fue identificada y nombrada como tal en 1779. Una pandemia mundial comenzó en el sudeste de Asia en los años 1950 y 1975 por dengue hemorrágico que se ha convertido en una de las principales causas de muerte entre los niños de diversos países de esa región. El dengue como epidemia se ha vuelto más común desde la década de 1980. A principios de los años 2000, el dengue se ha vuelto la segunda enfermedad más común de las transmitidas por mosquitos y que afectan a los seres humanos después de la malaria. Actualmente existen alrededor de 40 millones de casos de dengue y varios cientos de miles de casos de dengue hemorrágico cada año. Hubo un grave brote en Río de Janeiro en febrero de 2002 que afectó a alrededor de un millón de personas y mató a dieciséis.
Sintomas
El cuadro clínico de la fiebre dengue y la presentación de las diversas manifestaciones y complicaciones, varía en ocasiones de un paciente a otro. Después de un período de incubación entre 5 a 8 días, aparece un cuadro viral caracterizado por fiebre, dolores de cabeza y dolor intenso en las articulaciones (artralgia) y músculos (mialgia)por eso se le ha llamado fiebre rompe huesos, inflamación de los y erupciones en la piel puntiformes de color rojo brillante, llamada petequia, que suelen aparecer en las extremidades inferiores y el tórax de los pacientes, desde donde se extiende para abarcar la mayor parte del cuerpo.
Otras manifestaciones menos frecuentes incluyen:
- Gastritis con una combinación de dolor abdominal
- Estreñimiento
- Complicaciones renales
- Complicaciones hepáticas
- Inflamación del bazo
- Náuseas
- Percepción distorsionada del sabor de los alimentos
- Vómitos
- Diarrea
- Sangrado de nariz
- Sangrado de encías
Algunos casos desarrollan síntomas mucho más leves que pueden, cuando no se presente la erupción, ser diagnosticados como resfriado u otras infecciones virales. Así, los turistas de las zonas tropicales pueden transmitir el dengue en sus países de origen, al no haber sido correctamente diagnosticados en el apogeo de su enfermedad. Los pacientes con dengue pueden transmitir la infección sólo a través de mosquitos o productos derivados de la sangre y sólo mientras se encuentren todavía febriles.
Los signos de alarma en un paciente con dengue que pueden significar una colapso circulatorio inminente incluyen:2
- Distensión y dolor abdominal
- Frialdad en manos y pies y palidez exagerada
- Sudoración profusa y piel pegajosa en el resto del cuerpo
- Sangramiento por las mucosas, como encías o nariz
- Somnolencia o irritabilidad
- Taquicardia, hipotensión arterial o taquipnea
- Dificultad para respirar
- Convulsiones.
Transmicion
Se transmite mediante la picadura de la hembra del mosquito Aedes aegypti, de origen africano pero actualmente extendido por gran parte de las regiones de clima tropical y ecuatorial del mundo. También es un vector el Aedes albopictus, cuya máxima actividad se desarrolla durante el día.
El Aedes aegypti es una especie principalmente diurna, con mayor actividad a media mañana y poco antes de oscurecer. Vive y deposita sus huevos en el agua, donde se desarrollan sus larvas; a menudo en los alrededores o en el interior de las casas, tanto en recipientes expresamente utilizados para el almacenamiento de agua para las necesidades domésticas como en jarrones, tarros, neumáticos viejos y otros objetos que puedan retener agua estancada. Habitualmente no se desplazan a más de 100 m, aunque si la hembra no encuentra un lugar adecuado de ovoposición puede volar hasta 3 km, por lo que se suele afirmar que el mosquito que pica es el mismo que uno ha «criado». Solo pican las hembras. Los machos se alimentan de savia de las plantas. Cuando pica puede transmitir el virus del dengue y de la fiebre amarilla.
La persona que es picada por un mosquito infectado puede desarrollar la enfermedad, que posiblemente es peor en los niños que en los adultos. La infección genera inmunidad de larga duración contra el serotipo específico del virus. No protege contra otros serotipos y posteriormente puede exacerbar el dengue hemorrágico.
Para que el mosquito transmita la enfermedad debe estar afectado con el verdadero agente etiológico: el virus del dengue. La infección se produce cuando el mosquito pica a una persona enferma y capta el virus, y después pica a otra sana (hospedador) y se lo trasmite.
Epidemia de dengue de 2008
El 20 de marzo de 2008, el secretario de salud del estado de Río de Janeiro, Sérgio Côrtes, anunció que 23.555 casos de dengue, incluyendo 30 muertes, se han registrado en el estado en menos de tres meses. Côrtes dijo, «Estoy tratando esto como una epidemia debido a que el número de casos es muy elevado. El ministro federal de salud del estado, José Gomes Temporão, también anunció que estaba formando una brigada para responder a la situación. Cesar Maia, alcalde de la ciudad de Río de Janeiro, negó que exista un grave motivo de preocupación, diciendo que la incidencia de casos fue, de hecho, la disminución de su punto máximo a principios de febrero.El 3 de abril de 2008, el número de casos notificados aumentó a 55.000.Para finales de marzo de 2008 la OMS había reportado 120 570 casos de dengue y dengue hemorrágico en Brasil, siendo el serotipo principal el DEN-3.
Epidemia de dengue de 2009
Santa Cruz de la Sierra (Bolivia), vive una epidemia de dengue desde principios de 2009, con casos esporádicos en el resto del país. Esta epidemia ha afectado a la fecha (31 de enero de 2009) a más de 50.000 personas y producido la muerte a 5, por casos de dengue hemorrágico. Hasta el 19 de febrero de 2009 se han reportado 15.816 casos de dengue en Bolivia, distribuidos en las ciudades de Santa Cruz, Trinidad, Riberalta, Tarija y Guayaramerín; con 64 casos de dengue hemorrágico y 6 personas fallecidas (incluido un niño proveniente de la zona de Los Yungas, en La Paz).
En Salvador Mazza, Salta, Argentina, localidad fronteriza que limita con Bolivia, en febrero de 2009 se presentaron numerosos casos de dengue, detectados en niños y adultos. A esta fecha (abril de 2009) se conoce un caso de muerte de un menor por el dengue hemorrágico.
En Charata, Provincia del Chaco, Argentina, desde febrero de 2009, al igual que casi toda la provincia, comienza una epidemia que al 31 de marzo tiene 2 muertes, y una cantidad aproximada de 2500 casos oficialmente declarados en la región. Alarmantemente los números siguieron creciendo. Al 10 de abril de 2009 la cantidad de infectados ascendía a 14.500.
Un trabajo en 2009 del ingeniero agrónomo Alberto Lapolla vincula la epidemia de dengue con la sojización. En su estudio se señala la equivalencia del mapa de la invasión de mosquitos portadores del mal del dengue con el de Bolivia, Paraguay, Argentina, Brasil y Uruguay, donde el poroto de soja transgénico de Monsanto se fumiga con el herbicida glifosato, y con 2-4-D, Atrazina, Endosulfán, Paraquat, Diquat y Clorpirifós.Todos estos venenos matan peces y anfibios, sapos, ranas, etc., los predadores naturales de los mosquitos, de los que se alimentan tanto en su estado larval como de adultos. Esto se comprueba en la casi desaparición de la población de anfibios en la pradera pampeana y en sus cursos de agua principales, ríos, arroyos, lagunas, así como el elevado número de peces que aparecen muertos o con deformaciones físicas y afectados en su capacidad reproductiva. A esto debe sumarse la deforestación en las áreas boscosas y de monte del Noreste y el Noroeste argentino, que destruyó su equilibrio ambiental, liquidando el refugio y hábitat natural de otros predadores de los mosquitos, lo cual permite el aumento descontrolado de su población.
En Perú también se encuentra presente el dengue, en las zonas de Piura, Talara, Jaén, Amazonas, Loreto, Bagua y en Utcubamba.








No hay comentarios:
Publicar un comentario